Эклампсия патанатомия. Все самое важное о эклампсии у беременных. Рак молочной железы
Большую роль в патогенезе гестоза играют нарушения свертывания крови, связанные в значительной мере с выбросом плацентой тромбопластина. Разви-вается синдром диссеминированного внутрисосудистого свертывания (ДВСсиндром), особенно ярко выраженный при эклампсии.
Эклампсия
Эклампсия среди проявлений токсикоза беременных наиболее клинически значима и опасна, развивается во второй половине беременности (поздний ток-сикоз беременных), реже – в родах и послеродовом периоде.
Патологическая анатомия эклампсии.
Изменения представ-лены диссеминированным тромбозом мелких сосудов, многочисленными мелкими некрозами и кровоизлияниями во внутренних органах. На вскрытии находят отеки, желтуху, выраженные изменения головного мозга, легких, сердца, печени и почек. В головном мозге находят отек, тромбы в мелких сосудах, крово-излияния, чаще в подкорковых ядрах, в легких – отек и сливную геморраги-ческую пневмонию, в сердце – тромбы в сосудах, фокальные некрозы мио-карда и кровоизлияния. Печень увеличена, пестра, с многочисленными кро-воизлияниями. При микроскопическом исследовании находят тромбы в мелких сосудах, кровоизлияния и очаги некроза. Почки увеличены, дряблы, корковый слой их набухший, пестрый, мозговой – резко полнокровный. Иногда обнаруживают симметричные некрозы коркового вещества почек. При гистологическом исследовании находят распространенный тромбоз и фибриноидный некроз мелких сосудов, дистрофию и некроз эпителия канальцев главных отделов нефрона, кровоизлияния в межуточной ткани, особенно пирамид.
Смерть наступает от недостаточности печени или почек, а также от ДВС-синдрома и кровоизлияний в жизненно важные органы.
Внематочная беременность
Внематочная беременность – развитие плода вне полости матки: в трубе (трубная беременность), в яичнике (яичниковая беременность) или в брюшной полости (брюшинная беременность). Наиболее часто встречается трубная беременность. Развитие внематочной беременности связывают с теми изменениями маточных труб, которые препятствуют продвижению по ним оплодотворенного яйца (хроническое воспаление, врожденные аномалии, опухоль и т. д.).
Трубная беременность, как правило, наблюдается в одной трубе. Если яйцо прикреплено и развивается в брюшном конце трубы, говорят обампулярной трубной беременности, если в маточном конце трубы (область истмуса) – об интерстициальной трубной беременности. При росте плодное яйцо может разорвать трубу и внедриться между листками широкой связки, тогда возникает внематочная интерлигаментарная беременность.
При трубной беременности в слизистой оболочке трубы, где прикрепляется и формируется яйцо, развивается децидуальная реакция, которая характеризуется появлением как в слизистой оболочке, так и в стенке трубы крупных и светлых децидуальных клеток. В слизистой оболочке появляется также ворсинчатая оболочка плода, причем ворсины хориона проникают в мышечный слой и его сосуды, разрушая тканевые элементы трубы (рис. 239). В связи с этим в первые месяцы трубной беременности возможно кровотечение в полость трубы и выделение плода в полость трубы – неполный трубный аборт. Погибший плод и его оболочки, пропитанные кровью, выбрасываются через фимбриальный конец в брюшную полость – полный трубный аборт.
Возможны разрыв стенки трубы и кровотечение в брюшную полость, которое может привести к гибели женщины. При разрыве трубы погибший плод-может оказаться в брюшной полости, где он погибает и мумифицируется («бумажный плод») или обызвествляется (литопедион); редко развивается вторичная брюшная беременность.
При операции удаления трубы с плодным яйцом основанием для диагноза внематочной беременности является обнаружение ворсин хориона и децидуальных клеток, не говоря уже об элементах плода. В слизистой оболочке матки (соскоб) также находят децидуальную реакцию.
Самопроизвольный аборт и преждевременные роды.
Они представляют собой прерывание беременности, происходящее в разные сроки. Прерывание бе-ременности и выделение плода из матки раньше 14 нед от момента зачатия обо-значают как аборт (выкидыш), в сроки от 14 до 28 нед – как поздний аборт, от 28 до 29 нед – преждевременные роды.
При самопроизвольном аборте из матки исторгается все плодное яйцо (плод и оболочки), которое может быть сохранным или поврежденным, со свертками крови. При преждевременных родах сначала происходит рождение плода, а затем оболочек с детским местом. При гистологическом исследовании обрывков плодного яйца, выделившихся самостоятельно или удаленных при абразии (выскабливание полости матки), обнаруживаются оболочки плода, ворсины хориона и децидуальная ткань. Часто аборт происходит при гибели плода в результате неполного внедрения плодного яйца в слизистую оболочку матки, несостоятельности самой слизистой оболочки, при наличии кровоизлияний, опухоли и т. д.
Искусственный аборт производится по медицинским показаниям в медицинском учреждении. Аборт, произведенный в антисанитарных условиях, вне медицинского стационара, может явиться причиной инфекции матки, развития сепсиса; он может быть предметом судебного разбирательства (криминальный аборт).
Пузырный занос
Пузырный занос (mola hydatidosa) – плацента с гидропическим и кистозным превращением ворсин хориона, что сопровождается пролиферацией эпителия и синцития ворсин, резким увеличением их количества и превращением в конгломерат кист, напоминающих гроздья винограда (плод при этом погибает). Он чаще всего встречается у молодых женщин. При врастании ворсин в глубокие слои матки, особенно в вены, а иногда и прорастании всей стенки матки говорят о деструирующем пузырном заносе. В таких случаях возможна плацентарная эмболия легких. Причина пузырного заноса неизвестна. Возможно, он возникает на почве нарушений гормональной функции яичников, в которых при пузырном заносе нередко наблюдаются фолликулярные кисты. Пузырный занос может осложниться хорионэпителиомой (см. Опухоли экзокринных желез и эпителиальных покровов). В последнее время пузырный занос, деструирующий пузырный занос и хорионэпителиому объединяют понятием «трофобластическая болезнь».
Плацентарный полип образуется в слизистой оболочке матки на месте задержавшихся в ней частей последа после родов или аборта. Полип состоит из ворсин, свертков фибрина, децидуальной ткани, которые подвергаются организации; в матке появляется соединительнотканная площадка. Плацентарный полип мешает послеродовой инволюции матки, поддерживает воспаление в слизистой оболочке и является причиной кровотечений.
Родовая инфекция матки – очень опасное осложнение послеродового периода, причем наибольшее значение среди возбудителей имеют стрептококк, стафилококк и кишечная палочка. Инфицирование матки ведет к гнойному эндо-метриту, который может наблюдаться во время родов или после родов. Родовая инфекция возникает экзогенно (несоблюдение правил асептики) или эндогенно (вспышка имевшейся ранее инфекции во время родов). В наиболее тяжелых случаях эндометрит может стать септическим. Внутренняя поверхность матки становится грязно-серой, покрывается гнойным налетом. Инфекция распространяется по ходу лимфатических сосудов и вен (лимфогенно и гематогенно), развиваются лимфангиты, флебиты и тромбофлебиты. К эндометриту присоединяются метрит и периметрит, что ведет к перитониту. В результате этого матка превращается в септический очаг, определяющий генерализацию инфекции.
Эклампсия дифференцируется на три формы - во время беременности (015.0), в родах (015.1), в послеродовом периоде (015.2) - в зависимости от времени появления первых судорог и потери сознания. Патолого-анатомической картине этого состояния соответствуют значительный отек, набухание мозговой ткани с последующей гипоксией нервных клеток (эклампсичеекая энцефалопатия), кровоизлияния в коре, множественные очаги ишемического размягчения. В 15-20% случаев видны / крупные кровоизлияния в белом веществе или базальных ганглиях либо в варолиевом мосту с прорывом в желудочки (пример 5).
По сводным данным Н. L. Sheehan и J. В. Lunch (1973), основанным на изучении мозга у 75 женщин, погибших от эклампсии, срок от судорожного периода до летального исхода зависит от локализации и характера внутримозговых кровоизлияний. В первые часы характерны крупные геморрагии в белое вещество, базальные ганглии и варолиев мост, через сутки и более - субарахноидальные кровоизлияния, кортикальные петехии и мультифокальные мелкие некрозы. Иными словами, главным патогенетическим фактором является первоначальный объем поражения мозга. В последние годы при активной терапии и реанимационных мероприятиях морфологические эквиваленты эклампсии в головном мозге нередко "стираются", в частности отмечается меньшая выраженность кровоизлияний, отека и некроза мозговой ткани, поэтому на первый план выходят ранние признаки эклампсии в матке. К таковым относятся узкие просветы эндо- и миометриальных сегментов маточно-плацентарных артерий при сохранении в них эластомышечных компонентов и неполном их замещении фибриноидом. Это объясняется тем, что экстирпация матки проводится, как правило, в 1-е сутки после судорожного приступа, а смерть женщины наступает на 3-5-е сутки, после интенсивной терапии.
В качестве дополнительного критерия диагностики всей группы гестозов важной становится оценка гистопатологии плаценты: она всегда небольшой массы (250-300 г), в ней преобладают хаотичные, склерозированные ворсины со скудными компенсаторными реакциями, т. е. диагностируется хроническая плацентарная недостаточность, обусловленная вышеприведенными изменениями маточно-плацентарных артерий.
Следовательно, подчеркивается общность патогенетических механизмов дизадаптации материнского организма, маточно-плацентарной области и плаценты. Возникает порочный круг: недостаточность второй волны инвазии цитотрофобласта-редукция маточно-плацентарного кровотока-хроническая плацентарная дисфункция-высвобождение тромбопластина и биологически активных субстанций-эндотелиоз клубочков почек и артериол внутренних органов-спазм артериол-повышение сосудистого сопротивления- гипертензия-артериолосклероз базального эндометрия-снижение инвазивной активности цитотрофобласта в маточно-плацентарной области. Экспертная оценка историй родов женщин, погибших от преэклампсии и эклампсии, показала, что 67,3% летальных исходов были обусловлены: 1) недочетами в работе консультаций, несвоевременной госпитализацией и неадекватной терапией; 2) в стационарах - длительным, безуспешным лечением, нерациональным ведением родов, в том числе запоздалым кесаревым сечением.
Возникающие при беременности нейрогуморальные изменения могут вести к нарушению ее нормального развития, что создает предпосылки для возникновения патологии беременности.
К патологии беременности относят: 1) гестоз (токсикоз беременных), 2) внематочную беременность, 3) самопроизвольный аборт; 4) преждевременные роды; 5) пузырный занос. После родов или аборта развиваются плацентарный полип, хорионэпителиома, родовая инфекция матки.
Гестоз (от лат. gesto - носить, быть беременной), или токсикоз беременных - групповое понятие, объединяющее водянку беременных, нефропатию, преэклампсию и эклампсию.
Этиология и патогенез. Причины гестоза не установлены. Среди многочисленных теорий патогенеза (почечная, гормональная, коагуляционная, нейрогенная и др.) наиболее доказательна иммунологическая, в основе которой лежит ослабление иммунного распознавания матерью антигенов плода при нарушении барьерных свойств плаценты. Недостаточное иммунное распознавание матерью антигенов плода, как и недостаточную продукцию супрессорных факторов (Т-супрессоры, блокирующие антитела и др.), связывают с относительной гомозиготностью беременной, мужа и плода по D-антигенам гистосовместимости. Недостаточность супрессивных факторов приводит к развитию иммуноклеточных и иммунокомплексных реакций. Иммунные комплексы появляются не только в крови беременных, но и в сосудах плаценты, изменения которой напоминают реакцию отторжения трансплантата. С иммунокомплексными реакциями связывают при гестозе и повреждение ряда внутренних органов, в частности почек (нефропатия беременных). Резко повышается чувствительность к ангиотензину, что ведет к распространенному ангиоспазму и артериальной гипертензии.
Большую роль в патогенезе гестоза играют нарушения свертывания крови, связанные в значительной мере с выбросом плацентой тромбопластина. Развивается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром), особенно ярко выраженный при эклампсии.
Эклампсия среди проявлений токсикоза беременных наиболее клинически значима и опасна, развивается во второй половине беременности (поздний токсикоз беременных), реже - в родах и послеродовом периоде.
Патологическая анатомия эклампсии. Изменения представлены диссеминированным тромбозом мелких сосудов, многочисленными мелкими не-
крозами и кровоизлияниями во внутренних органах. На вскрытии находят отеки, желтуху, выраженные изменения головного мозга, легких, сердца, печени и почек. В головном мозге находят отек, тромбы в мелких сосудах, кровоизлияния, чаще в подкорковых ядрах, в легких - отек и сливную геморрагическую пневмонию, в сердце - тромбы в сосудах, фокальные некрозы миокарда и кровоизлияния. Печень увеличена, пестра, с многочисленными кровоизлияниями. При микроскопическом исследовании находят тромбы в мелких сосудах, кровоизлияния и очаги некроза. Почки увеличены, дряблы, корковый слой их набухший, пестрый, мозговой - резко полнокровный. Иногда обнаруживают симметричные некрозы коркового вещества почек. При гистологическом исследовании находят распространенный тромбоз и фибриноидный некроз мелких сосудов, дистрофию и некроз эпителия канальцев главных отделов нефрона, кровоизлияния в межуточной ткани, особенно пирамид.
Смерть наступает от недостаточности печени или почек, а также от ДВС-синдрома и кровоизлияний в жизненно важные органы.
Внематочная беременность - развитие плода вне полости матки: в трубе (трубная беременность), в яичнике (яичниковая беременность) или в брюшной полости (брюшинная беременность). Наиболее часто встречается трубная беременность. Развитие внематочной беременности связывают с теми изменениями маточных труб, которые препятствуют продвижению по ним оплодотворенного яйца (хроническое воспаление, врожденные аномалии, опухоль и т.д.).
Трубная беременность, как правило, наблюдается в одной трубе. Если яйцо прикреплено и развивается в брюшном конце трубы, говорят об ампулярной трубной беременности, если в маточном конце трубы (область истмуса) - об интерстициальной трубной беременности. При росте плодное яйцо может разорвать трубу и внедриться между листками широкой связки, тогда возникает внематочная интерлигаментарная беременность.
При трубной беременности в слизистой оболочке трубы, где прикрепляется и формируется яйцо, развивается децидуальная реакция, которая характеризуется появлением как в слизистой оболочке, так и в стенке трубы крупных и светлых децидуальных клеток. В слизистой оболочке появляется также ворсинчатая оболочка плода, причем ворсины хориона проникают в мышечный слой и его сосуды, разрушая тканевые элементы трубы (рис. 239). В связи с этим в первые месяцы трубной беременности возможно кровотечение в полость трубы и выделение плода в полость трубы - неполный трубный аборт. Погибший плод и его оболочки, пропитанные кровью, выбрасываются через фимбриальный конец в брюшную полость - полный трубный аборт.
Возможны разрыв стенки трубы и кровотечение в брюшную полость, которое может привести к гибели женщины. При разрыве трубы погибший плод может оказаться в брюшной полости, где он погибает и мумифицируется («бумажный плод») или обызвествляется (литопедион); редко развивается вторичная брюшная беременность.
Рис. 239. Внематочная трубная беременность. В просвете и стенке трубы разрастания ворсин хориона
При операции удаления трубы с плодным яйцом основанием для диагноза внематочной беременности является обнаружение ворсин хориона и децидуальных клеток, не говоря уже об элементах плода. В слизистой оболочке матки (соскоб) также находят децидуальную реакцию.
Самопроизвольный аборт и преждевременные роды. Они представляют собой прерывание беременности, происходящее в разные сроки. Прерывание беременности и выделение плода из матки раньше 14 нед от момента зачатия обозначают как аборт (выкидыш), в сроки от 14 до 28 нед - как поздний аборт, от 28 до 29 нед - преждевременные роды.
При самопроизвольном аборте из матки исторгается все плодное яйцо (плод и оболочки), которое может быть сохранным или поврежденным, со свертками крови. При преждевременных родах сначала происходит рождение плода, а затем оболочек с детским местом. При гистологическом исследовании обрывков плодного яйца, выделившихся самостоятельно или удаленных при абразии (выскабливание полости матки), обнаруживаются оболочки плода, ворсины хориона и децидуальная ткань. Часто аборт происходит при гибели плода в результате неполного внедрения плодного яйца в слизистую оболочку матки, несостоятельности самой слизистой оболочки, при наличии кровоизлияний, опухоли и т.д.
Искусственный аборт производится по медицинским показаниям в медицинском учреждении. Аборт, произведенный в антисанитарных условиях, вне медицинского стационара, может явиться причиной инфекции матки, развития сепсиса; он может быть предметом судебного разбирательства (криминальный аборт).
Пузырный занос (mola hydatidosa) - плацента с гидропическим и кистозным превращением ворсин хориона, что сопровождается пролиферацией эпителия и синцития ворсин, резким увеличением их количества и превращением в конгломерат кист, напоминающих гроздья винограда
(плод при этом погибает). Он чаще всего встречается у молодых женщин. При врастании ворсин в глубокие слои матки, особенно в вены, а иногда и прорастании всей стенки матки говорят о деструирующем пузырном заносе. В таких случаях возможна плацентарная эмболия легких. Причина пузырного заноса неизвестна. Возможно, он возникает на почве нарушений гормональной функции яичников, в которых при пузырном заносе нередко наблюдаются фолликулярные кисты. Пузырный занос может осложниться хорионэпителиомой (см. Опухоли экзокринных желез и эпителиальных покровов). В последнее время пузырный занос, деструирующий пузырный занос и хорионэпителиому объединяют понятием «трофобластическая болезнь».
Плацентарный полип образуется в слизистой оболочке матки на месте задержавшихся в ней частей последа после родов или аборта. Полип состоит из ворсин, свертков фибрина, децидуальной ткани, которые подвергаются организации; в матке появляется соединительнотканная площадка. Плацентарный полип мешает послеродовой инволюции матки, поддерживает воспаление в слизистой оболочке и является причиной кровотечений.
Родовая инфекция матки - очень опасное осложнение послеродового периода, причем наибольшее значение среди возбудителей имеют стрептококк, стафилококк и кишечная палочка. Инфицирование матки ведет к гнойному эндометриту, который может наблюдаться во время родов или после родов. Родовая инфекция возникает экзогенно (несоблюдение правил асептики) или эндогенно (вспышка имевшейся ранее инфекции во время родов). В наиболее тяжелых случаях эндометрит может стать септическим. Внутренняя поверхность матки становится грязно-серой, покрывается гнойным налетом. Инфекция распространяется по ходу лимфатических сосудов и вен (лимфогенно и гематогенно), развиваются лимфангиты, флебиты и тромбофлебиты. К эндометриту присоединяются метрит и периметрит, что ведет к перитониту. В результате этого матка превращается в септический очаг, определяющий генерализацию инфекции.
Эклампсия – это заболевание, возникающее у беременных женщин. Оно приводит к значительному повышению давления, в результате чего появляется угроза жизни и здоровью, как малыша, так и самой матери. Эклампсия может возникнуть в третьем триместре беременности. Наиболее подвержены этому заболеванию молодые девушки, рожающие в первый раз, и женщины, которые впервые рожают после 40 лет.
На сегодняшний день эклампсия является одной из тех болезней, которые часто приводят к летальному исходу во время беременности. Заболевание развивается в редких случаях, но представляет собой серьезную опасность. В результате научного прогресса уровень смертности от эклампсии начал снижаться, этот процесс наблюдается до сих пор. О данном заболевании люди узнали еще в давние времена. Гиппократ описывал его как приступ, который напоминает эпилепсию. Кроме того, до 18 века эклампсия считалась ее специфической формой, признаки которой проявляются в период беременности.
Патология приводит к отеку тканей головного мозга. Нередко случаются точечные кровоизлияния. Они становятся намного опаснее, если беременная женщина страдает от гипертонической болезни. Из-за наличия тромбозов возможно образование кровоизлияний под капсулу печени. Процесс их возникновения обычно сопровождается декомпенсацией клеток этого органа. В почках могут произойти дегенеративные изменения различного характера, а в некоторых случаях отмирание их коркового слоя.
Причины развития болезни
В зоне риска находятся женщины с заболеваниями почек, протекающими в острой форме. Обычно эклампсия развивается именно у них. К острым заболеваниям, которые могут привести к образованию патологии, относятся нефрит и нефропатия. Гораздо реже эклампсия развивается при хроническом нефрите.
Главная причина возникновения приступа – сильное повышение артериального давления за короткий промежуток времени. Это приводит к отеку головного мозга, спазму его сосудов, нарушению кровообращения. К основным факторам, которые могут спровоцировать развитие эклампсии, принадлежат:
- системная красная волчанка;
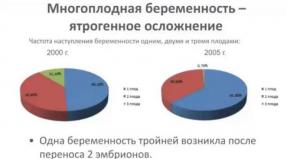
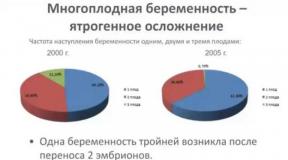
- многоплодная беременность;
- заболевание почек;
- первые роды в юном возрасте либо после 40 лет;
- генетическая предрасположенность.
Симптомы
Основной признак, по которому можно распознать заболевание – судорожные припадки. Приступ может быть вызван сильными переживаниями, резким звуком, ярким светом и другими внешними факторами. Ему предшествуют нарушение зрения, появление болей в правом подреберье, головокружение, общая слабость и сильная головная боль. Также может возникнуть рвота. Возможна полная утрата зрения. При наличии таких симптомов женщина обычно смотрит в одну точку. Судороги сначала появляются в лицевых мышцах, а затем – в мышцах рук, после чего распространяются по всем скелетным мышцам. Наблюдаются: расширение зрачков и утрата зрения, нарушение дыхания. Поскольку эклампсия похожа на эпилепсию, приступ может сопровождаться появлением пены изо рта. Нужно следить за тем, чтобы женщина не прикусила язык.
Во время приступа существует риск образования ушибов и переломов, возможно появление удушья. Заболевание может привести к таким осложнениям, как аспирационная пневмония и почечно-печеночная недостаточность. Кроме того, из-за удушья, отека легких, образования кровоизлияния в мозгу приступ может закончиться летальным исходом. В результате острого кислородного голодания возможна гибель плода.
Приступ включает в себя несколько фаз. Длительность первой из них составляет примерно 30 секунд, второй – 20-25 секунд. Во время наступления второй фазы женщина изгибается, откидывает голову назад, ее челюсть сжимается, дыхание задерживается. Самой продолжительной считают фазу, которая сопровождается клиническими судорогами. Хаотично сокращаются мышцы тела и конечностей, становится заметным глубокий свистящий вздох, затем постепенно восстанавливается процесс дыхания. После завершения приступа обычно наблюдается состояние эклампсической комы. Ее продолжительность у каждой женщины может быть разной. В коме больная может пребывать несколько часов. Известны случаи, когда женщины сутки находились в состоянии комы. На протяжении этого времени наблюдалось примерно 10 приступов.
Различают такие виды патологии:
- эклампсия, возникающая в период беременности;
- эклампсия, которая проявляется в процессе родов;
- эклампсия, развивающаяся после родов.
Приступ, который случился во время родов, обычно повторно не развивается. Если симптомы заболевания были заметны в последние месяцы беременности, роды могут произойти преждевременно.
Наиболее сложной считают эклампсию, которая не сопровождается судорогами. В данной ситуации женщина впадает в глубокую кому. Приступ может завершиться смертью. Ситуация осложняется в результате проявления признаков , понижения артериального давления и образования желтушности. Возможно развитие атипичной формы заболевания. Она протекает более легко. При эклампсии давление может повышаться незначительно. В случае его возникновения после родов женщина может получить осложнение в виде почечной недостаточности.
Неотложная помощь
Женщине, у которой наблюдаются признаки эклампсии, нужно срочно оказать неотложную помощь. Первым делом следует вызвать врача, затем больную нужно уложить на левый бок. Поверхность должна быть ровной. Такое действие поможет избежать травм. Далее необходимо попытаться открыть женщине рот и зафиксировать его в таком положении. Для этой цели применяют роторасширитель, а в случае его отсутствия – ложку, покрытую марлей. Чтобы язык не запал и не стал причиной удушья, его нужно придерживать. Для того чтобы женщина не получила травмы, ее необходимо укрыть одеялом, под голову следует поместить мягкую подушку. После завершения приступа с помощью марли нужно собрать пену. Кроме того, надо удалить слизь и рвотные массы. Если случился сердечный приступ, нужно произвести закрытый массаж сердца. Следует предотвратить повторение судорог, это можно сделать путем введения 25%-го магния сульфат. После окончания приступа женщину нужно максимально быстро доставить в больницу. При этом необходимо учитывать, что верхняя часть туловища должна быть немного приподнята.
Лечение
Прерывание беременности – единственный возможный способ устранения признаков эклампсии. При этом пациентке должно быть предоставлено комплексное лечение, суть которого заключается в стабилизации ее состояния. Также лечение включает в себя подготовку к досрочным родам. Если они не могут быть проведены, делается кесарево сечение, затем полностью восстанавливается кровопотеря, обеспечивается абсолютный покой.
В настоящее время состояние женщины при эклампсии можно значительно облегчить. Возможно предотвращение дальнейшего развития болезни.
Палату, в которой располагается пациентка, затемняют, регулярно проветривают. Обеспечивается постоянное наблюдение, проводится терапия, направленная на устранение спазма, который является причиной повышения давления. С целью предотвращения отека мозга производится дегидратационная терапия, для поддержания белка на необходимом уровне – введение белковых препаратов. Также лечение включает в себя оксигенотерапию. Самостоятельно избавиться от заболевания невозможно.
Возникающие при беременности нейрогуморальные изменения могут вести к нарушению ее нормального развития, что создает предпосылки для возникновения патологии беременности.
К патологии беременности относят:
- гестоз (токсикоз беременных),
- внематочную беременность,
- самопроизвольный аборт;
- преждевременные роды;
- пузырный занос.
После родов или аборта развиваются плацентарный полип, хорионэпителиома, родовая инфекция матки.
Гестоз (от лат. gesto - носить, быть беременной), или токсикоз беременных - групповое понятие, объединяющее водянку беременных, нефропатию, преэклампсию и эклампсию.
Этиология и патогенез. Причины гестоза не установлены. Среди многочисленных теорий патогенеза (почечная, гормональная, коагуляционная, нейрогенная и др.) наиболее доказательна иммунологическая, в основе которой лежит ослабление иммунного распознавания матерью антигенов плода при нарушении барьерных свойств плаценты. Недостаточное иммунное распознавание матерью антигенов плода, как и недостаточную продукцию супрессорных факторов (Т-супрессоры, блокирующие антитела и др.), связывают с относительной гомозиготностью беременной, мужа и плода по D-антигенам гисто-совместимости. Недостаточность супрессивных факторов приводит к развитию иммуноклеточных и иммунокомплексных реакций. Иммунные комплексы появляются не только в крови беременных, но и в сосудах плаценты, изменения которой напоминают реакцию отторжения трансплантата. С иммунокомплексными реакциями связывают при гестозе и повреждение ряда внутренних органов, в частности почек (нефропатия беременных). Резко повышается чувствительность к ангиотензину, что ведет к распространенному ангиоспазму и артериальной гипертензии.
Большую роль в патогенезе гестоза играют нарушения свертывания крови, связанные в значительной мере с выбросом плацентой тромбопластина. Развивается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром), особенно ярко выраженный при эклампсии.
Эклампсия среди проявлений токсикоза беременных наиболее клинически значима и опасна, развивается во второй половине беременности (поздний токсикоз беременных), реже - в родах и послеродовом периоде.
Патологическая анатомия эклампсии . Изменения представлены диссеминированным тромбозом мелких сосудов, многочисленными мелкими некрозами и кровоизлияниями во внутренних органах. На вскрытии находят отеки, желтуху, выраженные изменения головного мозга, легких, сердца, печени и почек. В головном мозге находят отек, тромбы в мелких сосудах, кровоизлияния, чаще в подкорковых ядрах, в легких - отек и сливную геморрагическую пневмонию, в сердце - тромбы в сосудах, фокальные некрозы миокарда и кровоизлияния. Печень увеличена, пестра, с многочисленными кровоизлияниями. При микроскопическом исследовании находят тромбы в мелких сосудах, кровоизлияния и очаги некроза. Почки увеличены, дряблы, корковый слой их набухший, пестрый, мозговой - резко полнокровный. Иногда обнаруживают симметричные некрозы коркового вещества почек. При гистологическом исследовании находят распространенный тромбоз и фибриноидный некроз мелких сосудов, дистрофию и некроз эпителия канальцев главных отделов нефрона, кровоизлияния в межуточной ткани, особенно пирамид.
Смерть наступает от недостаточности печени или почек, а также от ДВС-синдрома и кровоизлияний в жизненно важные органы.
Внематочная беременность - развитие плода вне полости матки: в трубе (трубная беременность), в яичнике (яичниковая беременность) или в брюшной полости (брюшинная беременность). Наиболее часто встречается трубная беременность. Развитие внематочной беременности связывают с теми изменениями маточных труб, которые препятствуют продвижению по ним оплодотворенного яйца (хроническое воспаление, врожденные аномалии, опухоль и т.д.).
Трубная беременность , как правило, наблюдается в одной трубе. Если яйцо прикреплено и развивается в брюшном конце трубы, говорят обампулярной трубной беременности, если в маточном конце трубы (область истмуса) - об интерстициальной трубной беременности. При росте плодное яйцо может разорвать трубу и внедриться между листками широкой связки, тогда возникает внематочная интерлигаментарная беременность.
При трубной беременности в слизистой оболочке трубы, где прикрепляется и формируется яйцо, развивается децидуальная реакция, которая характеризуется появлением как в слизистой оболочке, так и в стенке трубы крупных и светлых децидуальных клеток. В слизистой оболочке появляется также ворсинчатая оболочка плода, причем ворсины хориона проникают в мышечный слой и его сосуды, разрушая тканевые элементы трубы. В связи с этим в первые месяцы трубной беременности возможно кровотечение в полость трубы и выделение плода в полость трубы - неполный трубный аборт. Погибший плод и его оболочки, пропитанные кровью, выбрасываются через фимбриальный конец в брюшную полость - полный трубный аборт.
Возможны разрыв стенки трубы и кровотечение в брюшную полость, которое может привести к гибели женщины. При разрыве трубы погибший плод может оказаться в брюшной полости, где он погибает и мумифицируется («бумажный плод») или обызвествляется (литопедион); редко развивается вторичная брюшная беременность.
При операции удаления трубы с плодным яйцом основанием для диагноза внематочной беременности является обнаружение ворсин хориона и децидуальных клеток, не говоря уже об элементах плода. В слизистой оболочке матки (соскоб) также находят децидуальную реакцию.
Самопроизвольный аборт и преждевременные роды. Они представляют собой прерывание беременности; происходящее в разные сроки. Прерывание беременности и выделение плода из матки раньше 14 нед от момента зачатия обозначают как аборт (выкидыш), в сроки от 14 до 28 нед - как поздний аборт, от 28 до 29 нед - преждевременные роды.
При самопроизвольном аборте из матки исторгается все плодное яйцо (плод и оболочки), которое может быть сохранным или поврежденным, со свертками крови. При преждевременных родах сначала происходит рождение плода, а затем оболочек с детским местом. При гистологическом исследовании обрывков плодного яйца, выделившихся самостоятельно или удаленных при абразии (выскабливание полости матки), обнаруживаются оболочки плода, ворсины хориона и децидуальная ткань. Часто аборт происходит при гибели плода в результате неполного внедрения плодного яйца в слизистую оболочку матки, несостоятельности самой слизистой оболочки, при наличии кровоизлияний, опухоли и т. д.
Искусственный аборт производится по медицинским показаниям в медицинском учреждении. Аборт, произведенный в антисанитарных условиях, вне медицинского стационара, может явиться причиной инфекции матки, развития сепсиса; он может быть предметом судебного разбирательства (криминальный аборт).
Пузырный занос (mola hydatidosa) - плацента с гидропическим и кистозным превращением ворсин хориона, что сопровождается пролиферацией эпителия и синцития ворсин, резким увеличением их количества и превращением в конгломерат кист, напоминающих гроздья винограда (плод при этом погибает). Он чаще всего встречается у молодых женщин. При врастании ворсин в глубокие слои матки, особенно в вены, а иногда и прорастании всей стенки матки говорят о деструирующем пузырном заносе. В таких случаях возможна плацентарная эмболия легких. Причина пузырного заноса неизвестна. Возможно, он возникает на почве нарушений гормональной функции яичников, в которых при пузырном заносе нередко наблюдаются фолликулярные кисты. Пузырный занос может осложниться хорионэпителиомой В последнее время пузырный занос, деструирующий пузырный занос и хорионэпителиому объединяют понятием «трофобластическая болезнь».
Плацентарный полип образуется в слизистой оболочке матки на месте задержавшихся в ней частей последа после родов или аборта. Полип состоит из ворсин, свертков фибрина, децидуальной ткани, которые подвергаются организации; в матке появляется соединительнотканная площадка. Плацентарный полип мешает послеродовой инволюции матки, поддерживает воспаление в слизистой оболочке и является причиной кровотечений. Родовая инфекция матки - очень опасное осложнение послеродового, периода, причем наибольшее значение среди возбудителей имеют стрептококк, стафилококк и кишечная палочка. Инфицирование матки ведет к гнойному эндометриту, который может наблюдаться во время родов или после родов.
Родовая инфекция возникает экзогенно (несоблюдение правил асептики) или эндогенно (вспышка имевшейся ранее инфекции во время родов). В наиболее тяжелых случаях эндометрит может стать септическим. Внутренняя поверхность матки становится грязно-серой, покрывается гнойным налетом. Инфекция распростра¬няется по ходу лимфатических сосудов и вен (лимфогенно и гематогенно), развиваются лимфангиты, флебиты и тромбофлебиты. К эндометриту присоединяются метрит и периметрит, что ведет к перитониту. В результате этого матка превращается в септический очаг, определяющий генерализацию инфекции.
Читайте также...
- Что запоминающееся можно подарить на бумажную годовщину (2 года свадьбы)?
- Онлайн тест «Имя парня который тебе подходит» (26 вопросов) Тест какая мне подходит мальчик
- Конспект интегрированного занятия по художественно-эстетическому развитию (лепка) план-конспект занятия по аппликации, лепке (подготовительная группа) на тему Царевна лягушка со стрелой лепка
- Выпиши из стихотворения два глагола с безударными гласными в